El importante reto de la Periimplantitis
Introducción
La implantología dental es el tratamiento que mejor imita a la naturaleza y ofrece a los pacientes un resultado estético, funcional y de confort muy superior a los de otras técnicas. Se trata de una de las soluciones más seguras para rehabilitar la cavidad oral cuando se han perdido piezas dentales o están en situación irrecuperable.
Los implantes se integran en un alto porcentaje de casos, pero para ello es necesario que el paciente presente una buena salud gingival. Si por contra, el sujeto sufre periodontitis o gingivitis, aumenta el riesgo de fracaso del tratamiento.
Podemos distinguir dos entidades dentro de la enfermedad periimplantaria:
-
La mucositis periimplantaria se caracteriza por la presencia de una lesión inflamatoria en los tejidos blandos que rodean un implante en ausencia de pérdida de hueso de sostén. La lesión está localizada lateralmente al epitelio de unión/de la bolsa, pero no se extiende hacia la zona de tejido conectivo supracrestal “apical” al epitelio de unión/de la bolsa. La principal característica clínica de la mucositis periimplantaria es el sangrado al sondaje suave, pudiendo existir también otros signos clínicos inflamatorios, como el eritema y la hinchazón (Foto 1).
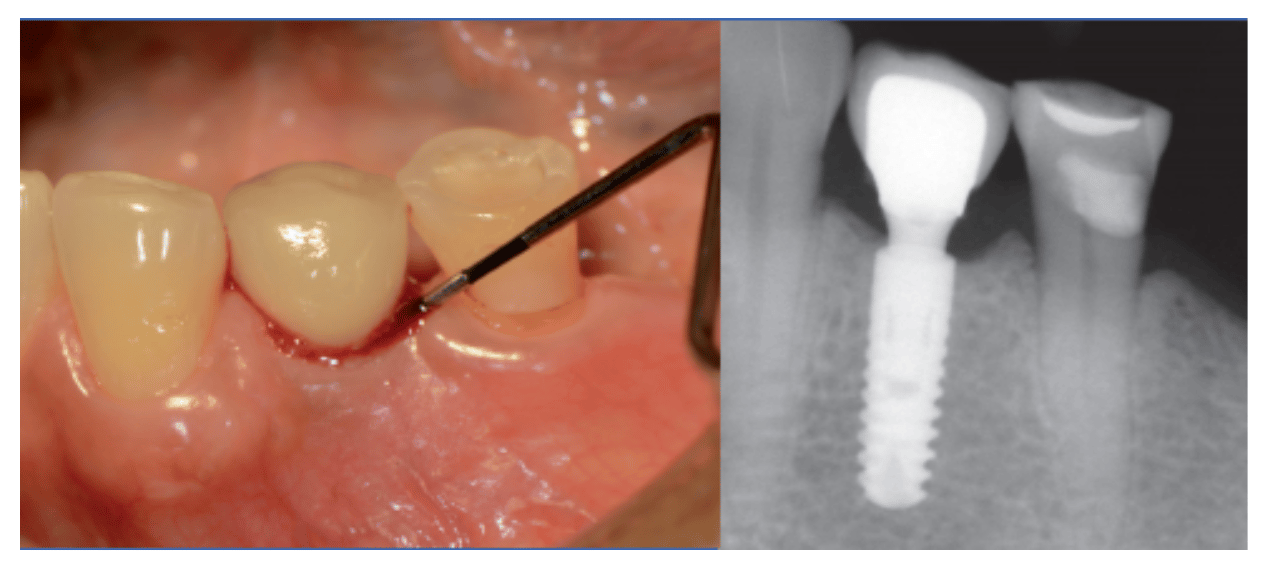
Foto 1: http://www.sepa.es/web_update/wp-content/uploads/2019/08/Paper04_Peri-ImplantHealth-Final_Castellano.pdf
-
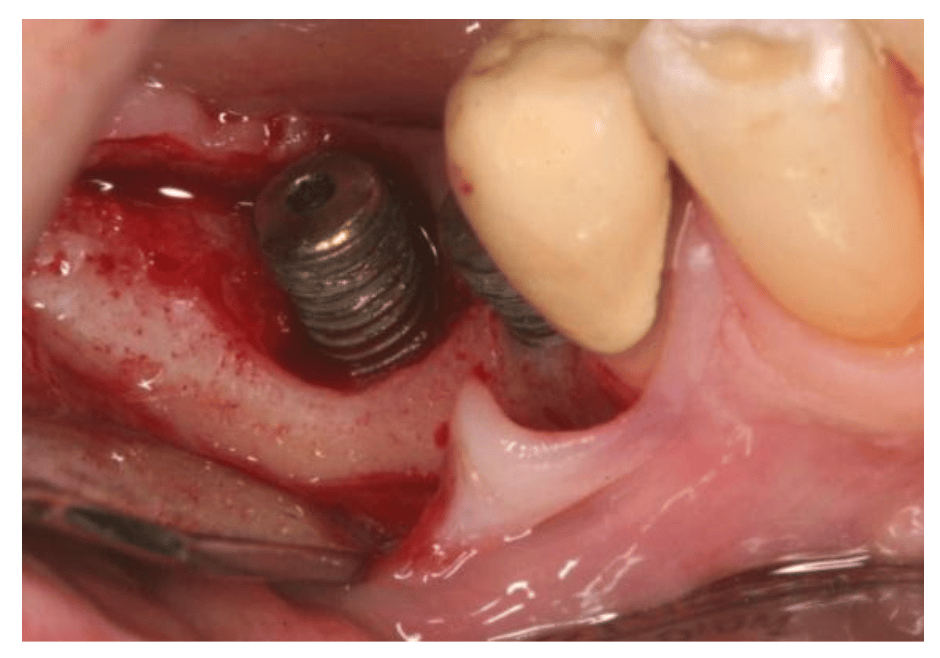
La periimplantitis es una condición patológica asociada a placa bacteriana que se produce en los tejidos que rodean a los implantes dentales. Se caracteriza por inflamación de la mucosa periimplantaria y pérdida de hueso de soporte. Las localizaciones afectadas por periimplantitis presentan signos de inflamación entre los que se incluyen sangrado al sondaje y/o supuración, incremento de profundidades de sondaje y/o recesión del margen mucoso y pérdida ósea en comparación con exploraciones previas (Foto 2).
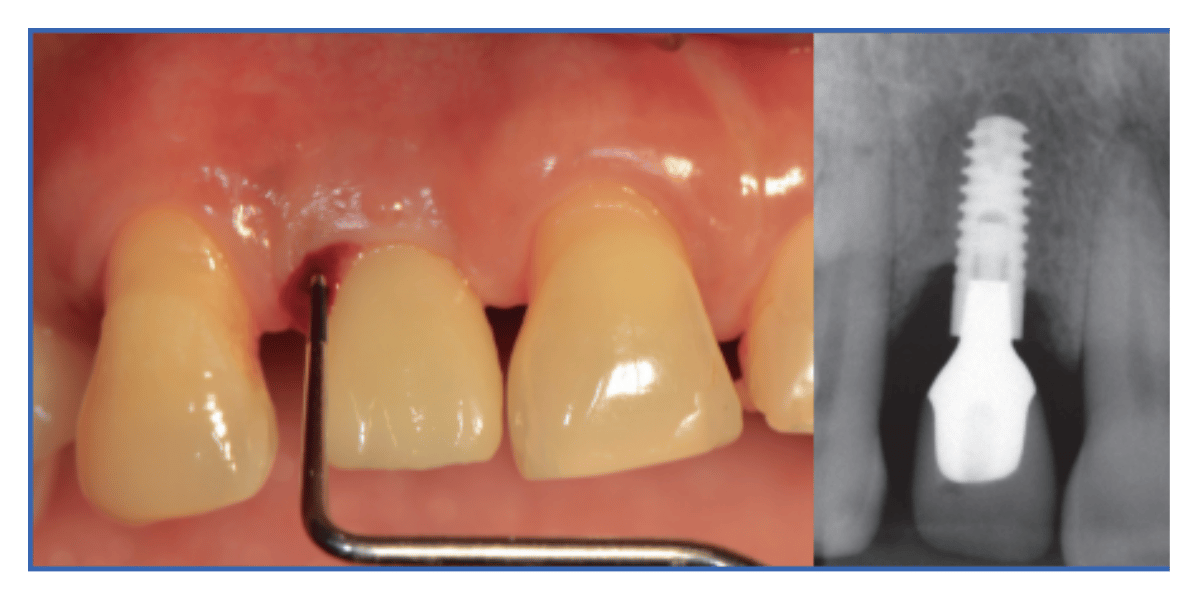
Foto 2: http://www.sepa.es/web_update/wp-content/uploads/2019/08/Paper04_Peri-ImplantHealth-Final_Castellano.pdf
En el marco de la última edición del Congreso de la Periodoncia y la Salud Bucal (SEPA’19), la Sociedad Española de Periodoncia (SEPA) presentó una innovadora iniciativa de investigación que aporta datos objetivos que advierten de la importancia de las enfermedades que suelen aparecer asociadas a los implantes dentales en España. Desde SEPA recalcan que, al igual que los dientes naturales, los implantes dentales precisan una óptima higiene y requieren visitas de mantenimiento en la consulta dental.
Sabemos por estudios epidemiológicos previos realizados fuera de España que la periimplantitis y la mucositis son las complicaciones biológicas más frecuentes. Rodrigo D. et al en su estudio ‘Prevalence and risk indicators of peri-implant diseases in Spain’, publicado en 2018, concluyen que la prevalencia de enfermedades periimplantarias en nuestros pacientes fue del 27% cuando hablamos de mucositis periimplantaria y del 24% para la periimplantitis (1). Esto supone que 1 de cada 4 pacientes va a desarrollar una periimplantitis.
A través de este artículo se pretende establecer un protocolo de actuación en los pacientes portadores de implantes dentales y, sobretodo, para aquellos que desarrollan enfermedades periimplantarias en cada una de sus fases.
Prevalencia
Los datos sobre la prevalencia de la enfermedad periimplantaria son inconsistentes y varían mucho entre los estudios publicados.
Lee y colleagues (2) realizaron una revisión sistemática y un metanálisis publicado en 2017 en cuanto a la prevalencia de enfermedades periimplantarias. Estimaron una prevalencia media de la periimplantitis, basada en implantes y basada en pacientes, de 9,25% y 19,83%, respectivamente. Sin embrago, la prevalencia estimada de la mucositis periimplantataria fue de 29,48% en implantes y 46,83% cuando se hablaba de pacientes (3).
Rodrigo D. et al establecen en la sociedad española, una prevalencia de enfermedades periimplantarias del 27% cuando hablamos de mucositis periimplantaria y del 24% para la periimplantitis (1).
Estos datos son extremadamente relevantes ya que entre 20-25% de nuestros pacientes van a sufrir preiimplantis y el 47% van a requirir un tratamiento de la mucositis periimplantaria, por lo que no se pueden obviar el mantenimiento adecuado de los implantes dentales.
Factores de riesgo
A lo largo de la literatura científica se han analizado los principales factores de riesgo que favorecen el desarrollo de la periimplantitis. Algunos de los más relevantes son:
-
Pacientes que presentan problemas médicos como la diabetes, que provoca disminución de la quimiotaxis de los glóbulos blancos. Es por ello que presentan una respuesta inmune así como un proceso de cicatrización pobre (4).
-
Pacientes con antecedentes previos de periodontitis, ya que las bacterias responsables de la enfermedad periodontal son las mismas que las encontradas en la periimplantitis (5,6).
-
El tabaco es otro factor de riesgo importante ya que se conoce que la nicotina daña la síntesis de proteínas y afecta la capacidad de adhesión de los fibroblastos de la encía (7). Se debe instar a los fumadores a suspender el hábito, ya que los estudios han demostrado una mayor pérdida ósea marginal alrededor de los implantes de los fumadores (8).
-
Una mala higiene oral favorece el acúmulo de placa lo que provoca una inflamación de la encía que rodea y protege al implante (mucositis reversible). Para evitar el acúmulo de placa, nuestras prótesis no deberán ser retentivas y facilitar la higiene de nuestros pacientes. Además, será importante mantenerlo motivado en los hábitos de higiene oral en implantología (Foto 3 a, b y c).
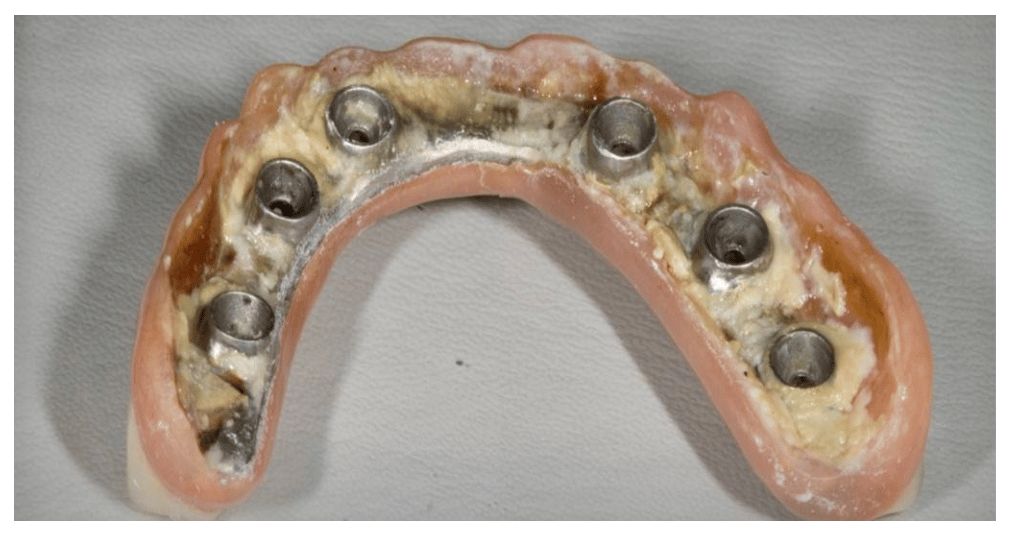
Foto 3a: acumulación de placa en prótesis no higiénica.
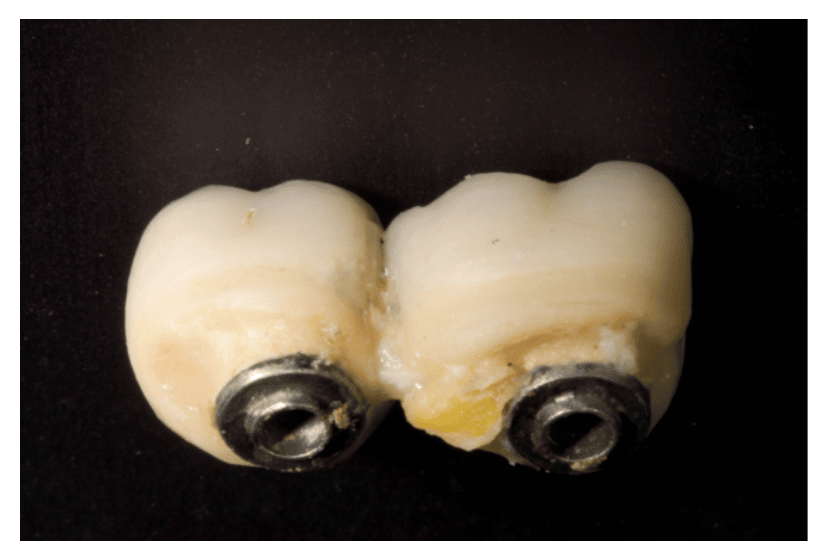
Foto 3b: Prótesis con un perfil de emrgencia en “silla de montar” poco higiénica.
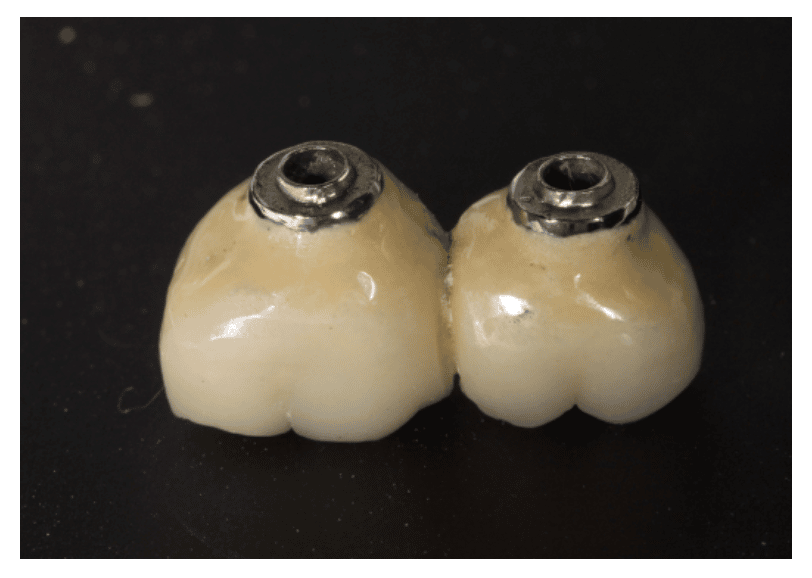
Foto 3c: Prótesis retocada con un correcto perfil de emergencia higiénico.
-
Sobrecarga oclusal: parece ser que hay consenso en la literatura en cuanto a que la sobrecarga oclusal no puede considerarse como un factor iniciador de la periimplantitis pero, si un implante padece esta patología, puede ser un factor coadyuvante en el progreso de la enfermedad (9,10).
-
Genética: juega un papel importante en cuanto a la carga bacteriana que presenta el paciente. No obstante no está bien definido, todavía hoy en la literatura el rol que juega en la enfermedad periimplantaria (11).
-
Otros factores: enfermedades sistémicas como el hipotiroidismos, la superficie del implante, posición del implante, cemento residual de restauraciones adheridas, etc. también favorecen el desarrollo de las enfermedades periimplantarias.
Diagnóstico
Es importante tener claro como diferenciar una mucositis reversible de una periimplantitis cuando realizamos el diagnóstico de las enfermedades periimplantarias:
-
La mucositis periimplantaria se diagnostica mediante sangrado durante el sondeo, una técnica clínica que demuestra inflamación del tejido blando gingival (12).
-
La periimplantitis también se presenta con sangrado, pero además, si el sondaje y la radiografía refleja la pérdida progresiva de hueso nos está indicando que el progreso de la enfermedad es irreversible (13)(Fig.4).
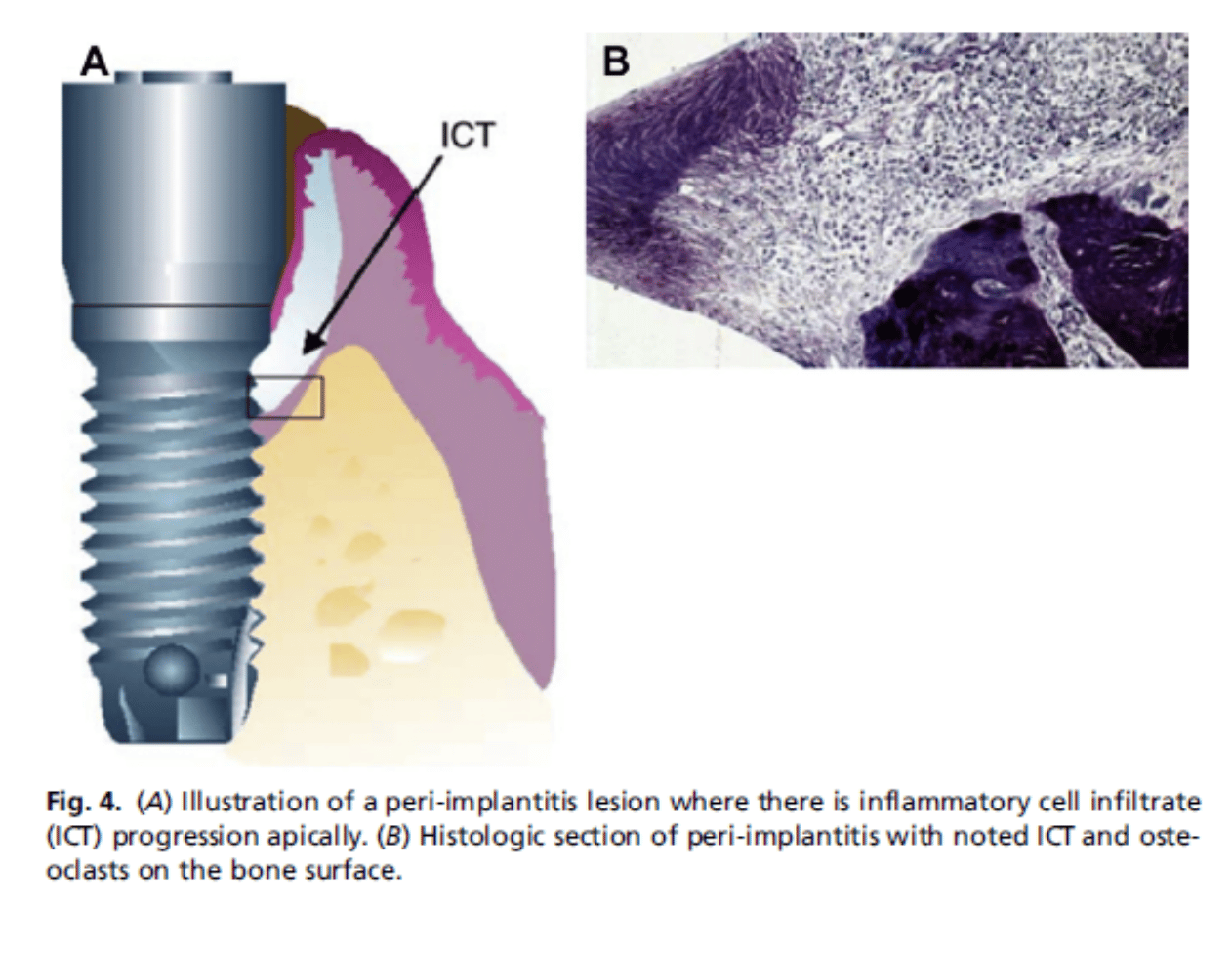
Peri-implantitis: Evaluation and Management. Ephros H, Kim S, DeFalco R.
Dent Clin North Am. 2020 Apr;64(2):305-313. doi: 10.1016/j.cden.2019.11.002. Epub 2020 Jan 18. Review.
No obstante, el sondaje por sí solo puede ser una medida inadecuada para realizar el diagnóstico, pues profundidades de sondaje de 5 mm pueden no ser patológicas. Es por ello que lo importante es realizar sucesivos controles en los que poder comprobar el aumento progresivo de la profundidad de sondaje, lo que nos indicará una pérdida de inserción y tejido de soporte.
El método que goza de mejor precisión, según los diferentes autores, es el examen radiológico mediante radiografías periapicales perfectamente paralelizadas. Mediante la misma se puede valorar los niveles óseos marginales y la progresión de la enfermedad periimplantaria, si existe.
Galindo-Moreno y cols. (14) encontraron que una pérdida de hueso marginal de más de 0,44 mm por año es un indicador de periimplantitis progresiva.
Por último, existen pruebas más específicas como son los cultivos microbiológicos o el estudio del fluido crevicular gingival que nos ayudarían a determinar qué bacterias o citoquinas, respectivamente, estarían presentes en los tejidos periimplantarios.
Tratamiento
Como en cualquier otro tratamiento, lo ideal sería prevenir la aparición de las enfermedades periimplantarias. Dada la alta prevalencia de las mismas, es importante motivar al paciente en las medidas higiénicas adecuadas y en la importancia de los mantenimientos periódicos del tratamiento de implantes que se ha realizado.
En la literatura disponible, todavía no se valida la eliminación de placa para la prevención primaria de la enfermedad periimplantaria, como lo hace para la prevención primaria de la gingivitis; no obstante, es evidente que es el mecanismo para evitar el punto de partida de la misma.
Además es importante tener registrado el nivel óseo marginal de los implantes en al menos 6 puntos diferentes, y que este registro sea reproducible en los controles sucesivos. Con ello podremos comprobar si existe pérdida ósea y el grado de la misma.
Establecemos un protocolo de actuación para el tratamiento de las enfermedades periimplantarias en sus diferentes estadios para que sirva de guía para los profesionales:
1.- Mucositis reversible
-
Si la profundidad de sondaje es inferior a 3 mm: el tratamiento se basa en la eliminación no quirúrgica de los depósitos de placa y cálculo mediante el uso de curetas manuales de plástico o teflón, ultrasonido y/o láser, sin realizar colgajo mucoperióstico. Aunque no es necesario, se puede combinar con el uso de antibióticos o antisépticos.
-
Si la profundidad de sondaje es de entre 4 y 5 mm: está indicado el tratamiento combinado de desbridamiento mecánico no quirúrgico con el uso de agentes antisépticos locales tales como:
-
Digluconato de clorhexidina
-
EDTA
-
Ácido cítrico supersaturado
-
Tetraciclinas
-
Etc
-
-
Si la profundidad de bolsa es de 5 mm se añadirá el uso de antibióticos por via sistémica. El antibiótico de elección será una combinación de amoxicilina 500 mg y metronidazol 250 mg si no es alérgico a ninguno de estos componentes.
El objetivo final será instaurar un buen control de placa bacteriana, con adecuadas instrucciones de higiene oral. Además, será muy importante el retoque y pulido minucioso de la prótesis sobre implante que facilite las técnicas de higiene (15,16).
2.- Periimplantitis
El principal objetivo del tratamiento de la periimplantitis es detener la progresión de la pérdida de hueso, controlando la infección bacteriana. Como hemos dicho anteriormente en la periimplantitis ya existe una pérdida de hueso contrastada con los métodos diagnósticos ya descritos.
La evidencia científica, en su mayoría de estudios sobre animales, nos dice que el tratamiento no quirúrgico de la periimplantitis mediante el desbridamiento con curetas no es efectivo y mejorará de manera limitada el resultado (16), siendo más fiable y predecible el desbridamiento quirúrgico. Durante la misma se pueden describir tres fases importantes:
- Cirugía de acceso para desbridar el tejido de granulación y detoxificar la superficie del implante.
- Tratamiento de los defectos óseos creados por la periimplantitis mediante técnicas de resección o regeneración.
- Terapia microbiana sistémica o local.
1.- Cirugía de acceso:
Para facilitar y acortar los tiempos de oseointegración de los implantes las superficies de los implantes han sido tratadas, aumentando su rugosidad. Ello también ha provocados que su limpieza y descontaminación sea más difícil. Es por ello que el procedimiento de manera esquematizada sería:
1.a. Colgajo mucoperióstico a espesor total que nos permita trabajar con seguridad sobre el campo quirúrgico. Si se hacen descargas, estás no deberán estar en la zona a tratar, sino que con un margen de seguridad.
1.b. Desbridamiento de todo el tejido de granulación del defecto óseo, mediante procedimientos mecánicos (curetas, ultrasonido, etc).
1.c. Detoxificación de la superficie del implante: Consiste en la eliminación del tejido de granulación, así como de las bacterias sin dañar la superficie del implante. Se puede realizar de dos modos:
-
Procedimientos fotodinámicos: laser de diodo, CO2 o de Er:YAG, siendo este último el más usado en la actualidad y con mayor evidencia científica (17). Sin embargo los lasers no han demostrado ser más efectivos que otros tratamientos.
-
Mediante agentes químicos: En este caso la pauta recomendada sería:
-
Peróxido de hidrógeno al 3-5% durante 2-3 minutos que es eficaz contra las baterías anaerobias muy frecuentes en las lesiones periimplantarias, al liberar iones de oxígeno, y no daña la superficie del implante.
-
Digluconato de clorhexidina al 0,12 o 0,2% es un antiséptico de amplio espectro del grupo de las bisbiguanidas, bactericida y fungicida. Se debe colocar entre 1-2 minutos.
-
Suero fisiológico abundante para eliminar los restos que pudieran quedar, así como la clorhexidina que inhibe la acción osteoblástica según diferentes autores (22).
-
Existen autores que defienden la aplicación intralesional del ácido cítrico durante 1-2 minutos.
-
-
Mediante el uso aire a presión con elementos abrasivos (18).
1.d. Implantoplastia: Consiste en la eliminación de las espiras y pulido de la superficie del implante mediante fresas de carburo de tungsteno y/o diamante. Esta técnica se debería limitar cuando hay defectos óseos horizontales difíciles de regenerar y se opta por una cirugía resectiva. Cuidado con los implantes estrechos de conexión interna, donde la implantoplastia puede debilitar el implante y aumentar el riesgo de fractura.
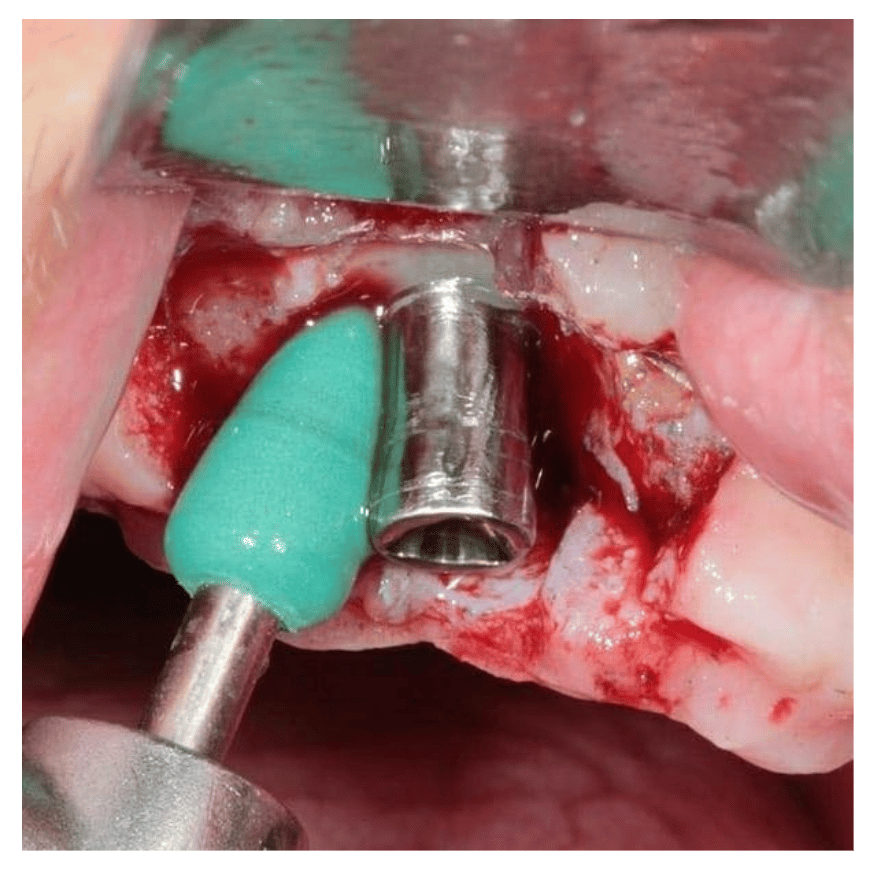
Implantoplastia y pulido superficie expuesta del implante.
2.- Tratamiento de los defectos óseos:
2.a. Cirugía resectiva: Normalmente se realiza en defectos óseos horizontales asociados a la enfermedad periimplantaria. Son casos donde la regeneración ósea es poco predecible y lo que se pretende es eliminar las bolsas periimplantarias mediante una remodelación del hueso con pieza de mano y con una reposición apical del colgajo. Se trata de una técnica que no debe caer en el olvido ya que numerosos estudios describen altas tasas de éxito (18,19,20).
2.b Cirugía regenerativa: Se realiza en aquellos casos donde es posible la descontaminación de la superficie del implante y el defecto óseo existente, resultado de la periimplantitis, permite una regeneración ósea predecible. Se trata de defectos conservadores del espacio cuyos límites marginales permiten la estabilidad de un injerto y la posterior formación de hueso.
Son numerosas técnicas las descritas para tratar estos defectos; nosotros recomendamos el uso de un xenoinjerto combinado con hueso autólogo a en una proporción de un 50%, y una membrana de barrera reabsorbible o no reabsorbible. El objetivo es reducir el defecto óseo y minimizar, de este modo, la colonización bacteriana a este nivel. Es por ello que dependiendo del caso podemos utilizar también técnicas combinadas.
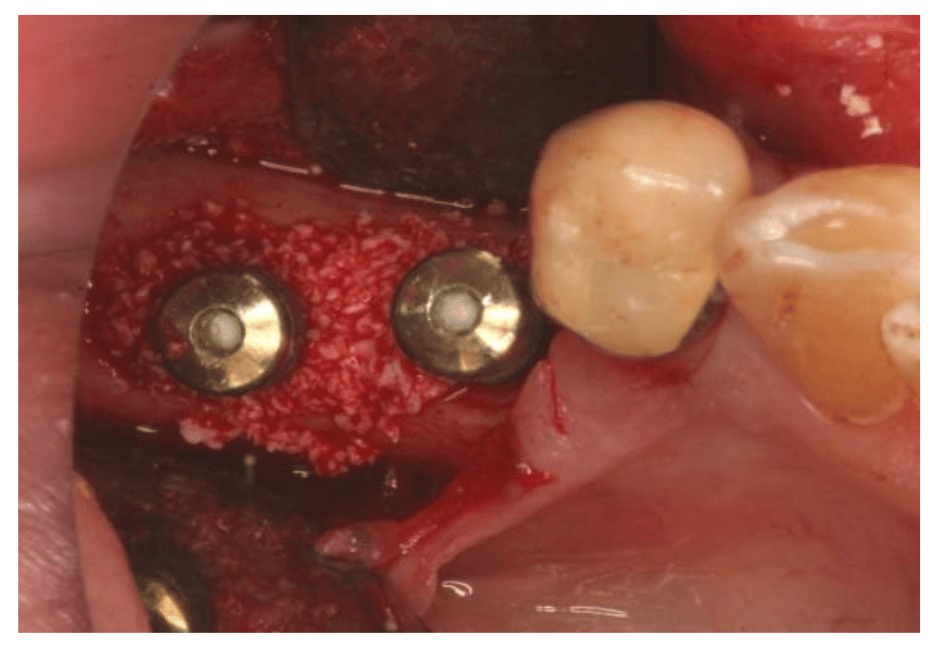
Defecto óseo periimplantario:
Relleno del defecto periimplantario con injerto óseo:
Colocación demembrana reabsorbible:
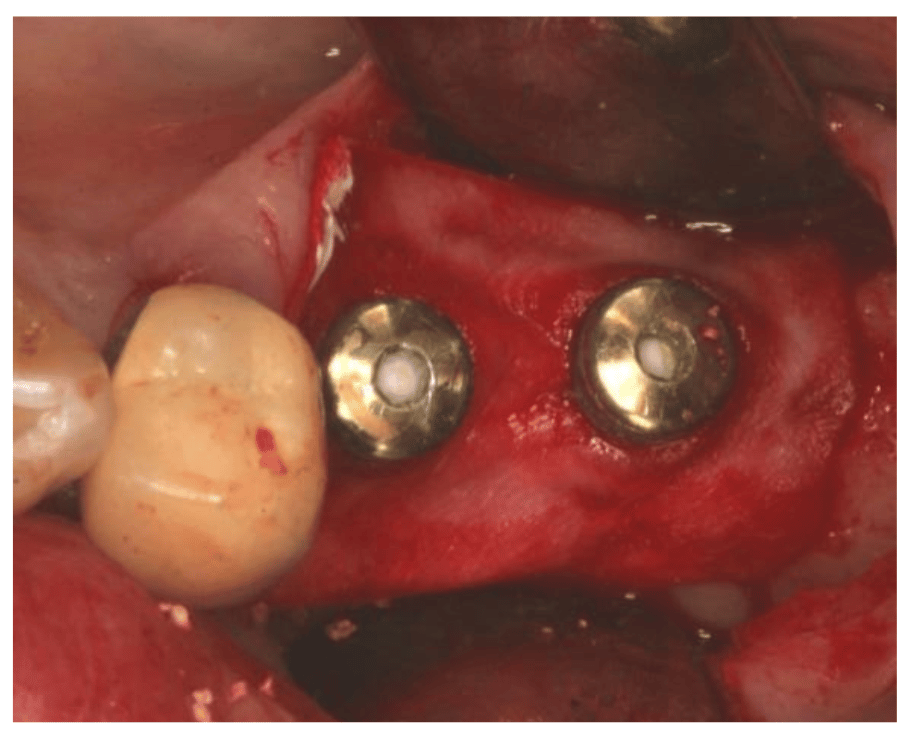
Caso del artículo: Definition, etiology, prevention and treatment of peri-implantitis–a review. Smeets R, Henningsen A, Jung O, Heiland M, Hammächer C, Stein JM. Head Face Med. 2014 Sep 3;10:34. doi: 10.1186/1746-160X-10-34. Review.
3.- Terapia antimicrobiana:
La terapia antimicrobiana por vía sistémica y/o local es imprescindible para la resolución de la periimplantitis. Su prescripción se emplea para lograr la distribución de antibiótico al fluido crevicular y mantener el efecto antibacteriano tras el tratamiento mecánico.
Diferentes autores en la literatura científica parece no extraer ninguna conclusión respecto a la eficacia de administrar antibiótico a nivel sistémico frente a su aplicación a nivel local. Además son numerosos los autores que han demostrado la resistencia de las bacterias presentes en las lesiones periimplantarias a los diferentes antibióticos que se usan habitualmente (23). Parece no existir un consenso en cuanto al antibiótico o combinación de antibióticos ideales para el tratamiento de las enfermedades periimplantarias (24).
Los antibióticos recomendados en los casos de periimplantitis son la amoxicilina, la clindamicina, la espiramicina, el metronidazol y la claritromicina. En nuestro caso la combinación de amoxicilina 500 mg combinado al metronidazol 250mg nos aporta buenos resultados cuando lo combinamos con antisépticos locales como la clorhexidina.
Conclusiones
-
En contra de la percepción general, existe una alta prevalencia de las enfermedades periimplantarias.
-
Es muy importante minimizar los factores de riesgo tales como el tabaco y el diseño de las prótesis, que afectan considerablemente al tratamiento de implantes.
-
Igualmente es importante los programas de mantenimiento de implantes y que estos sean ejecutados de forma rigurosa. Además hay que tener motivado al paciente en la importancia de los mismos y de su higiene dental.
-
No existe un consenso en cuanto al tratamiento de las enfermedades periimplantarias. No obstante las diferentes técnicas están demostrando ser efectivas como método paliativo para evitar la progresión de las enfermedades periimplantarias.
-
Se debe incidir en la investigación científica para poder establecer un consenso para el tratamiento de las enfermedades periimplantarias en cada uno de sus estadíos.
Quizás te interese:
Bibliografía
1.- Rodrigo D, Sanz-Sánchez I, Figuero E, Llodrá JC, Bravo M, Caffesse RG, Vallcorba N, Guerrero A, Herrera D. Prevalence and risk indicators of peri-implant diseases in Spain. J Clin Periodontol. 2018 Dec;45(12):1510-1520. doi: 10.1111/jcpe.13017. Epub 2018 Nov 5
2.-Lee CT, Huang YW, Zhu L, et al. Prevalences of peri-implantitis and peri-implant mucositis: systematic review and meta-analysis. J Dent 2017;62:1–12.
3.- Soldatos N, Romanos GE, Michelle M, et al. Management of retrograde periimplantitis using an air-abrasive device, Er,Cr:YSGG laser, and guided bone regeneration. Case Rep Dent 2018;2018:1–9.
4.- Segura Andrés, G.; Gil-Pulido, R.; Vicente González, F.; Ferreiroa Navarro, A.; Faus López, J. & Agustín Panadero, R. Periimplantitis y mucositis periimplantaria. Factores de riesgo, diagnóstico y tratamiento. Av. Periodoncia, 27(1):25-36, 2015.
5.- Carlsson GE, Lindquist L, Jemt T. Long-term marginal periimplant bone loss in edentulous patients. Int J Prosthodont 2000;13:295–302.
6.- Sorensen LT. Wound healing and infection in surgery (the clinical impact of smoking and smoking cessation: a systematic review and meta-analysis). Arch Srug 2012;147:373.
7.- Baig, M. R. & Rajan, M. Effects of smoking on the outcome of implant treatment: a literature review. Indian J. Dent. Res., 18(4):190-5, 2007.
8.- Carlsson GE, Lindquist L, Jemt T. Long-term marginal periimplant bone loss in edentulous patients. Int J Prosthodont 2000;13:295–302.
9.- Chambrone L, Chambrone LA, Lima LA. Effects of occlusal overload on peri-implant tissue health: a systematic review of animal-model studies. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2010 Oct;110(4): 442-6.
10.- Kozlovsky A, Tal H, Laufer BZ, Leshem R, Rohrer MD, Weinreb M, Artzi Z. Impact of implant overloading on the peri-implant bone in inflamed and non-inflamed peri-implant mucosa. Clin Oral Implants Res 2007 Oct; 18(5):601-10
11.- Hall J, Britse AO, Jemt T, Friberg B. A controlled clinical exploratory study on genetic markers for peri-implantitis. Eur J Oral Implantol 2011 Winter;4(4):363-8.
12.- Rosen P, Clem D, Cochran D, et al. Peri-implant mucositis and peri-implantitis: a current understanding of their diagnoses and clinical implications. J Periodontol 2013;84(4):436–43.
13.- Algraffee H, Borumandi F, Cascarini L. Review: peri-implantitis. Br J Oral Maxillofac Surg 2012;50:689–94.
14.- Galindo-Moreno P, Leo´n-Cano A, Ortega-Oller I, et al. Marginal bone loss as success criterion in implant dentistry: beyond 2 mm. Clin Oral Implants Res 2015;26: 28–34.
15.- Porras R, Anderson GB, Caffesse R, Narendran S, Trejo PM. Clinical response to 2 different therapeutic regimens to treat peri-implant mucositis. J Periodontol 2002 Oct;73 (10):1118-25.
16.- Lindhe J, Meyle J. Peri-implant diseases: Consensus Report of the Sixth European Workshop on Periodontology. J Clin Periodontol 2008; 35 (Suppl. 8) 282-5.
17.- Takasaki AA, Aoki A, Mizutani K, Kikuchi S, Oda S, Ishikawa I. Er:YAG laser therapy for peri-implant infection: a histological study. Lasers Med Sci 2007 Sep;22 (3):143-57.
18.- Romeo E, Ghisolfi M, Murgolo N, et al. Therapy of peri-implantitis with respective surgery. A 3-year clinical trial on rough screw-shaped oral implants. Part I: clinical outcomes. Clin Oral Implants Res 005;16:9–18.
19.- Serino G, Turri A. Extent and location of bone loss at dental implants in patients with peri-implantitis. Biomed Tech (Berl). 2010 Dec;55(6):317-21.
20.- Romeo E, Lops D, Chiapasco M, Ghisolfi M, Vogel G. Therapy of peri-implantitis with resective surgery. A 3-year clinical trial on rough screw-shaped oral implants. Part II: Radiographic outcome. Clin Oral Implants Res 2007 Apr;18(2):179-87.
21.- Rams TE, Degener JE, van Winkelhoff AJ. Antibiotic resistance in human peri-implantitis microbiota. Clinical oral implants research. 2014;25(1):82-90.
22.- Subramani K, Wismeijer D. Decontamination of titanium implant surface and re-osseointegration to treat peri-implantitis: a literature review. The International journal of oral & maxillofacial implants. 2012;27(5):1043-54.
23.- Rams TE, Degener JE, van Winkelhoff AJ. Antibiotic resistance in human peri-implantitis microbiota. Clinical oral implants research. 2014;25(1):82-90.
24.- Carcuac O, Derks J, Charalampakis G, Abrahamsson I, Wennstrom J, Berglundh T. Adjunctive Systemic and Local Antimicrobial Therapy in the Surgical Treatment of Peri-implantitis: A Randomized Controlled Clinical Trial. J Dent Res. 2016;95(1):50-7.